急性低氧性呼吸衰竭,见于慢性阻塞性肺疾病急性加重期(acute exacerbation of chronic obstructive pulmonary disease, AECOPD)、急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS)、心源性肺水肿等多种疾病,多数患者需采用机械通气维持机体呼吸功能。无创正压通气(noninvasive positive-pressure ventilation, NIPPV),是ICU较为常用的通气方式之一。研究显示,NIPPV能够降低AECOPD患者及重度心源性肺水肿患者气管插管率及病死率[1-2]。
鼻导管高流量氧疗,能够通过高流量气体保证患者呼吸功能,还能够维持较低的气道压力,降低患者生理死腔量[3-4]。对急性低氧性呼吸衰竭患者而言,鼻导管高流量氧疗能够提供良好的氧合,并能提供比NIPPV更为良好的舒适度[5]。
目前,针对NIPPV与鼻导管高流量氧疗对急性低氧性呼吸衰竭患者治疗效果的研究尚少,2015年,Frat等[6]随机对照试验结果显示,鼻导管高流量氧疗对急性低氧性呼吸衰竭患者治疗效果优于NIPPV,而在国内尚未见类似研究。本试验采用鼻导管高流量氧疗与NIPPV对急性低氧性呼吸衰竭患者进行治疗,观察两种通气方式对急性低氧性呼吸衰竭患者的治疗效果,以期为临床急性低氧性呼吸衰竭患者通气方式的选择提供参考。
1 资料与方法 1.1 一般资料选取本院2016年3月至2016年8月诊断为急性低氧性呼吸衰竭的患者,纳入标准如下:年龄>18岁、呼吸频率>25次/min、吸入氧流量10 L/min持续15 min测定患者动脉氧分压(PaO2)/吸入氧体积分数(FiO2)<300 mmHg(1 mmHg=0.133Kpa)、动脉血二氧化碳分压(PaCO2)≤45 mmHg、无慢性呼吸衰竭病史。哮喘急性发作者、慢性呼吸衰竭急性加重者、血流动力学不稳定者、心源性肺水肿者均不纳入本研究。本研究通过本院伦理委员会审核,并由患者及家属签署知情同意书。患者及家属均不了解试验分组情况。
1.2 通气方式 1.2.1 鼻导管高流量氧疗组(H组)采用鼻导管吸氧系统(ARIVO 2,Fisher and Paykel Healthcare,新西兰)对患者实施通气,调整吸入氧流量50L/min,维持患者血氧饱和度(SpO2)≥92%,根据上述标准调整FiO2,维持48 h。
1.2.2 无创正压通气组(N组)采用无创正压呼吸机(V60,Philips Respironics,荷兰)对患者实施通气,调整通气压力使潮气量维持在7~10 mL/kg,并给予呼气末正压(PEEP)5~10 cmH2O(1cm=0.098Kpa),维持患者血氧饱和度(SpO2)≥92%,根据上述标准调整FiO2及PEEP,维持48 h。
1.3 研究设计采用计算机随机软件对研究对象进行分组。随机序列由本科室秘书进行保管。患者入科后,秘书根据随机分组情况将随机信封交于本试验主管医生,该医生对患者一般情况、结局指标等进行记录,所有资料收集完毕后将数据提交至本院统计学教研室进行统计分析。
1.4 结局指标 1.4.1 主要指标以28 d内气管插管率作为主要结局指标。气管插管指征如下:①血流动力学不稳定;②意识状态发生改变;③呼吸衰竭不断恶化;④动脉血pH值<7.35;⑤呼吸频率>40次/min或呼吸机肌疲劳者;⑥调整呼吸参数后SpO2仍低于90%且持续大于5 min;
1.4.2 次要指标以非机械通气天数、28 d内病死率为次要结局指标,并记录患者死亡原因。患者舒适度采用机械通气48 h后视觉模拟评分量表(VAS)进行检测。
1.5 统计学方法采用SPSS21.0软件对数据进行统计分析。对计量资料进行正态性检验,若数据符合正态分布则以均数±标准差(x±s)表示;若数据不符合正态分布则采用中位数与四分位数间距[M(Q1,O3)]进行表示。组间比较采用独立样本t检验。因本研究样本量<40,故计数资料采用Fisher精确性检验计算精确P值。P<0.05为差异有统计学意义。
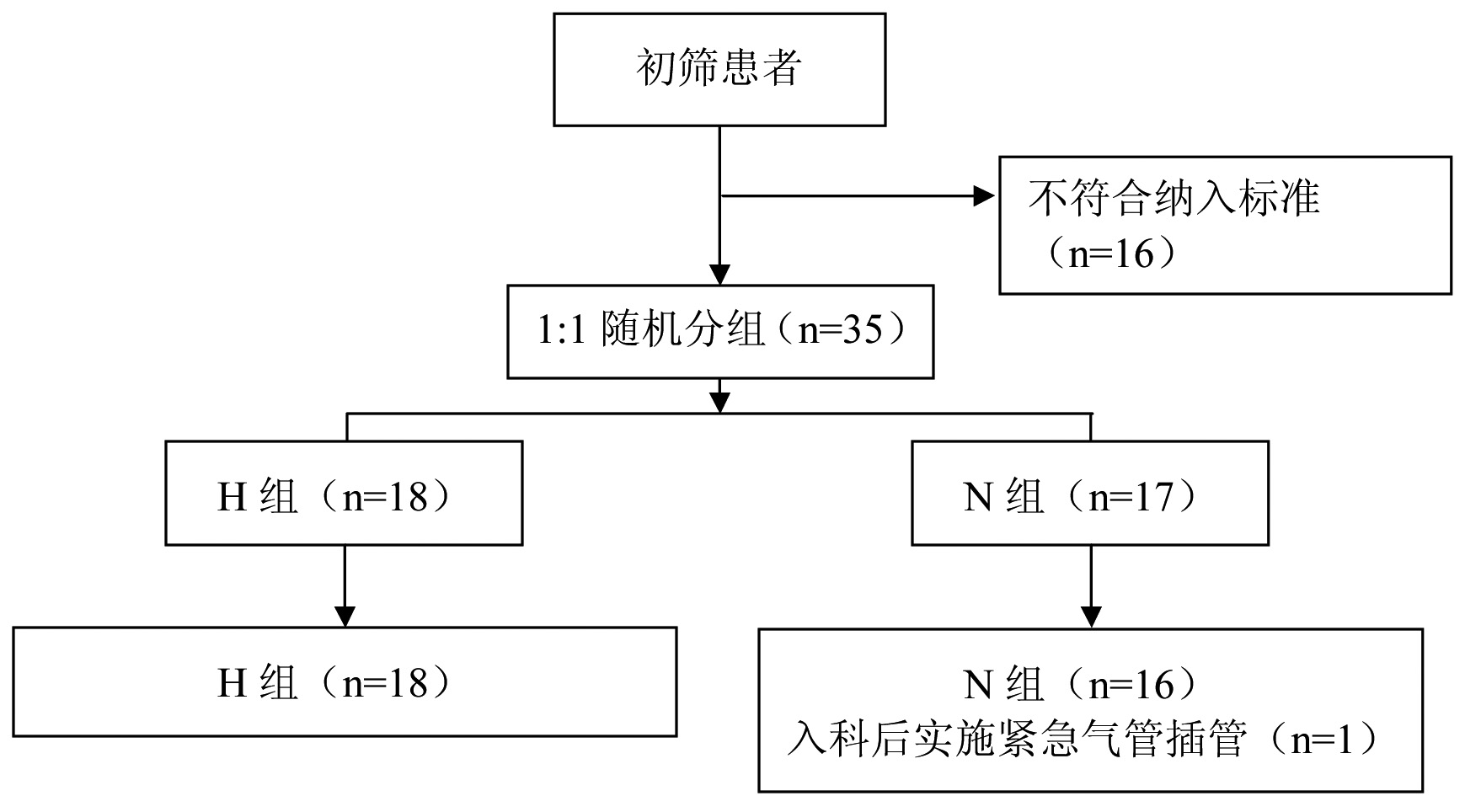
2 结果 2.1 基本情况比较本研究共观察患者51例,其中16例不符合纳入标准,其余35例患者采用计算机随机软件进行随机分组,最终纳入患者35例患者,H组纳入患者18例,N组纳入患者17例,N组中一例患者因入科后实施紧急气管插管而退出该试验。研究对象筛选流程见图 1。
|
| 图 1 研究对象筛选流程图 Figure 1 Flowchart of the study |
|
|
研究患者年龄28-57岁,两组患者年龄、性别、吸烟史等一般情况均差异无统计学意义,研究对象基本特征见表 1。
| 指标 | H组(n=18) | N组(n=16) | t值 | P |
| 年龄(岁) | 41.3±8.4 | 45.2±6.2 | 1.502 | 0.143 |
| 男性(%) | 61.1% | 50% | - | 0.730 |
| 吸烟(%) | 33.3% | 12.5% | - | 0.233 |
| 呼吸频率(次/min) | 31.5±3.1 | 33.9±4.4 | 1.827 | 0.078 |
| 心率(次/min) | 104.6±8.3 | 105.5±10.1 | 0.282 | 0.780 |
| 收缩压(mmHg) | 125.1±12.8 | 121.9±17.7 | 0.594 | 0.557 |
| pH | 7.398±0.032 | 7.399±0.036 | 0.137 | 0.892 |
| PaCO2(mmHg) | 37.7±3.4 | 38.5±4.2 | 0.636 | 0.530 |
| PaO2(mmHg) | 85.2±8.6 | 82.1±8.8 | 1.088 | 0.285 |
| FiO2 | 0.61±1.2 | 0.58±0.11 | 0.729 | 0.472 |
| PaO2/ FiO2(mmHg) | 147.1±40.4 | 138.9±25.5 | 0.697 | 0.491 |
| SOFA评分 | 4.7±0.2 | 4.8±0.3 | 1.156 | 0.256 |
H组患者28 d内气管插管人数少于N组,但差异无统计学意义(P=0.076)。H组患者28 d内非机械通气天数明显高于N组(P=0.002)。在病死率方面,两组均有1例患者死亡,H组患者于机械通气后15 d死于难治性低氧血症,N组患者于机械通气后14 d死于心搏骤停,两组患者病死率差异无统计学意义(P>0.05)。在患者舒适性方面,H组患者VAS评分明显低于N组(P<0.05)。各结局指标见表 2。
| 指标 | H组(n=18) | N组(n=16) | t值 | P值 |
| 气管插管人数(%) | 22.2% | 56.3% | - | 0.076 |
| 死亡人数(%) | 5.6% | 6.3% | - | 1.000 |
| 非机械通气天数(d) | 23.7±2.9 | 20.7±2.2 | 3.439 | 0.002 |
| VAS评分 | 3.1±0.47 | 3.8±0.54 | 4.161 | <0.001 |
本研究结果显示,对急性低氧性呼吸衰竭患者而言,鼻导管高流量氧疗组气管插管人数低于无创正压通气患者,但差异无统计学意义(P=0.076),可能与本试验样本量较小有关。在非机械通气天数方面,H组患者明显高与N组(P=0.002)。该结果提示,鼻导管高流量氧疗对急性低氧性呼吸衰竭患者治疗效果优于无创正压通气。在患者舒适性方面,H组患者VAS评分明显低于N组(P<0.05)。
随着鼻导管高流量氧疗在新生儿ARDS中的广泛应用,越来越多的学者将该治疗措施用于急性低氧性呼吸衰竭患者。Ricard[7]研究发现,采用鼻导管高流量氧疗不仅能够显著降低患者有创机械通气的风险,同时还能够提高治疗成功率。2015年,Frat等[5]研究对鼻导管高流量氧疗、鼻导管低流量氧疗及无创通气三组进行对比,结果显示,H组患者非机械通气天数显著高于其他两组,但三组间气管插管率差异无统计学意义。Frat等[5]对该结果进行解释,认为H组在急性低氧性呼吸衰竭患者未体现出优势的原因在于其研究纳入患者中顽固性低氧血症患者较多,导致气管插管人数较多。但在该研究中,H组患者病死率显著低于其他两组。另有研究指出,无创正压通气患者病死率增高可能与患者气管插管不及时有一定关系[8-9]。在本研究患者舒适性方面,鼻导管高流量氧疗与无创正压通气相比具有明显优势。Chanques等[10]研究指出,鼻导管高流量氧疗更为舒适的原因在于,吸入气体的加温与湿化能够稀释呼吸道黏稠的分泌物,从而缓解患者肺不张,使患者感到舒适。王可等[11]的系统评价同样证实,鼻导管高流量氧疗舒适性较高。另外,Corley等[12]研究指出,患者具有较高舒适性可能与鼻导管高流量氧疗患者未使用PEEP有关。
本试验尚存在以下局限性:①本试验对纳入患者仅进行28 d随访,两种治疗方式对患者远期治疗效果及病死率的影响尚无法评估。②受试验条件所限,本试验纳入患者样本量较小,故尚需高质量大样本量随机对照试验对本研究结果加以验证。
综上所述,鼻导管高流量氧疗与无创正压通气相比能够缩短急性低氧性呼吸衰竭患者非机械通气天数,并能提高患者舒适性。但在患者气管插管人数及病死率方面,鼻导管高流量氧疗并无显著优势。
| [1] | Lightowler J, Wedzicha J, Elliott M, et al. Non-invasive positive pressure ventilation to treat respiratory failure resulting from exacerbations of chronic obstructive pulmonary disease: Cochrane systematic review and meta-analysis[J]. BMJ, 2007, 326(7382): 185. |
| [2] | Masip J, Roque M, Sánchez B, et al. Noninvasive ventilation in acute cardiogenic pulmonary edema: systematic review and meta-analysis[J]. JAMA, 2005, 294(24): 3124-3130. DOI:10.1001/jama.294.24.3124 |
| [3] | Parke RL, Eccleston ML, Mcguinness SP. The effects of flow on airway pressure during nasal high-flow oxygen therapy[J]. Respir Care, 2011, 56(8): 1151-1155. DOI:10.4187/respcare.01106 |
| [4] | Pham TM, O'Malley L, Mayfield S, et al. The effect of high flow nasal cannula therapy on the work of breathing in infants with bronchiolitis[J]. Pediatr Pulmonol, 2015, 50(7): 713-720. DOI:10.1002/ppul.23060 |
| [5] | Frat JP, Brugiere B, Ragot S, et al. Sequential aplication of oxygen therapy via high-flow nasal cannula and noninvasive ventilation in acute respiratory failure: an observational pilot study[J]. Respir Care, 2015, 60(2): 170-178. DOI:10.4187/respcare.03075 |
| [6] | Frat JP, Thille AW, Mercat A, et al. High-flow oxygen through nasal cannula in acute hypoxemic respiratory failure[J]. N Engl J Med, 2015, 372(23): 2185-2196. DOI:10.1056/NEJMoa1503326 |
| [7] | Ricard JD. High flow nasal oxygen in acute respiratory failure[J]. Minerva Anestesiol, 2012, 78(78): 836-841. |
| [8] | Hashemian SM, Mohajerani SA, Jamaati HR. Ventilator-induced lung injury[J]. N Engl J Med, 2014, 370(10): 979-980. DOI:10.1056/NEJMc1400293.SA2 |
| [9] | Prost ND, Ricard JD, Saumon G, et al. Ventilator-induced lung injury: Historical perspectives and clinical implications[J]. Ann Intensive Care, 2011, 1(1): 28. DOI:10.1186/2110-5820-1-28 |
| [10] | Chanques G, Riboulet F, Molinari N, et al. Comparison of three high flow oxygen therapy delivery devices: a clinical physiological cross-over study[J]. Min Anest, 2013, 79(12): 1344-1355. |
| [11] | 王可, 徐思成, 左蕾, 等. 经鼻高流量吸氧治疗急性呼吸衰竭的系统评价[J]. 中华急诊医学杂志, 2017, 26(8): 879-884. DOI:10.3760/cma.j.issn.1671-0282.2017.08.009 |
| [12] | Corley A, Caruana LR, Barnett AG, et al. Oxygen delivery through high-flow nasal cannulae increase end-expiratory lung volume and reduce respiratory rate in post-cardiac surgical patients[J]. Br J Anaesth, 2011, 107(6): 998-1004. DOI:10.1093/bja/aer265 |
 2018, Vol. 27
2018, Vol. 27




